Top 10 Bệnh lý nguy hiểm có thể xảy ra khi mang thai
Quá trình mang thai là một cuộc hành trình đầy diệu kỳ để tạo nên một mầm sống mới và trở thành mẹ, cha là công việc khó khăn nhưng đầy hạnh phúc. Niềm mong ... xem thêm...ước lớn nhất của người mẹ là sinh ra những đứa con khỏe mạnh, thông minh. Trong khi mang thai, có những vấn đề cần quan tâm như: sẩy thai, sinh non, hội chứng cao huyết áp hay đái tháo đường thai kỳ.... Dưới đây là bệnh lý nguy hiểm có thể xảy ra khi mang thai, các mẹ hãy nắm những kiến thức đúng để quản lý sức khỏe thật tốt nhé.
-
Sẩy thai
Sảy thai là hiện tượng mất thai trước tuần thứ 20 của thai kỳ. Đây là vấn đề được các thai phụ đặc biệt quan tâm. Sảy thai có một số triệu chứng khá phổ biến như xuất huyết âm đạo, chuột rút... nhưng những triệu chứng này cũng gặp ở các bệnh khác trong thai kỳ nên rất khó xác định chính xác.
Sảy thai có thể do rất nhiều nguyên nhân và thường khó xác định rõ ràng, tuy nhiên đa phần không phải do lỗi của người mẹ. Người ta cho rằng hầu hết các trường hợp sảy thai là do bất thường nhiễm sắc thể, khi em bé có quá nhiều hoặc không đủ nhiễm sắc thể thì sẽ không thể phát triển đúng cách.
Phần lớn trường hợp sảy thai không thể ngăn chặn được, nhưng người mẹ có thể áp dụng một số biện pháp làm giảm nguy cơ sảy thai, ví dụ: hạn chế uống rượu, hút thuốc và tránh sử dụng thuốc trong thời gian mang thai; giữ cân nặng ở mức khỏe mạnh trước khi mang thai, ăn uống lành mạnh và làm giảm nguy cơ nhiễm trùng,...
Khi có dấu hiệu nghi ngờ sảy thai, bạn cần đến bệnh viện kiểm tra ngay lập tức. Bác sĩ sẽ chẩn đoán xác định bằng cách siêu âm, nếu kết quả cho thấy sảy thai thực sự xảy ra, bạn sẽ được tư vấn về các lựa chọn xử lý thai đã mất. Thông thường, mô thai sẽ thoát ra một cách tự nhiên sau 1 - 2 tuần, tuy nhiên trong một số trường hợp bạn cũng có thể sử dụng thuốc hoặc phẫu thuật loại bỏ thai nếu như không muốn chờ đợi.Làm thế nào để phòng ngừa sảy thai?
- Không hút thuốc khi mang thai;
- Không uống rượu hoặc sử dụng ma túy bất hợp pháp khi mang thai;
- Cố gắng tránh các bệnh nhiễm trùng trong thai kỳ, chẳng hạn như Rubella;
- Tránh một số thực phẩm khi mang thai có thể bất lợi cho sức khỏe của mẹ và em bé, ví dụ các loại phô mai mềm (màu trắng hoặc xanh), trứng sống hoặc chưa chín hẳn, các loại pate, thịt sống hoặc chưa chín hẳn, gan động vật,...
- Kiểm soát cân nặng trước khi mang thai ở mức khỏe mạnh, bởi béo phì làm tăng nguy cơ sảy thai. Một người được coi là béo phì khi có chỉ số khối cơ thể BMI >30.

Sẩy thai 
Sẩy thai
-
Thai ngoài tử cung
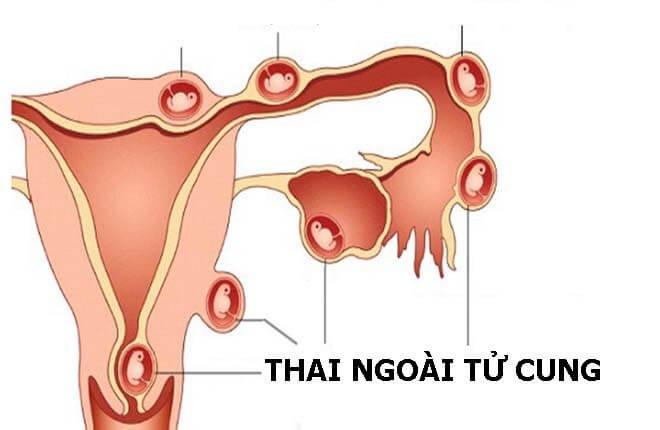
Thai ngoài tử cung là tình trạng sản khoa vô cùng nguy hiểm, đe dọa khả năng sinh sản cũng như tính mạng của thai phụ. Nhận biết dấu hiệu thai ngoài tử cung để kịp thời thăm khám và điều trị là cách tốt nhất bảo vệ sức khỏe của sản phụ.
Thai ngoài tử cung là tình trạng thai không làm tổ trong buồng tử cung mà lại nằm ở bên ngoài. Các vị trí thai ngoài tử cung có thể làm tổ bao gồm:
- Thai nằm ở vòi tử cung. Đây là trường hợp thai ngoài tử cung hay gặp nhất (chiếm 95%)
- Thai nằm ở buồng trứng, cổ tử cung, ổ bụng, vòi tử cung.
Thai ngoài tử cung không được buồng tử cung bảo vệ. Túi thai vỡ sẽ khiến chảy máu ồ ạt vào ổ bụng, gây nguy hiểm tính mạng sản phụ.
Nguyên nhân mang thai ngoài tử cung là do viêm nhiễm vòi trứng, viêm nhiễm vùng chậu hoặc do dị tật ống dẫn trứng, hẹp ống dẫn trứng. Phụ nữ bị u nang buồng trứng, đã từng nạo phá thai, mắc các bệnh lây qua đường tình dục có nguy cơ mang thai ngoài tử cung cao hơn người bình thường.
Các yếu tố khác có thể làm tăng nguy cơ mang thai ngoài tử cung của phụ nữ:
- Hút thuốc lá
- Tuổi trên 35 tuổi
- Vô sinh
- Các biện pháp hỗ trợ sinh sản
Cách điều trị thai ngoài tử cung:
Thai ngoài tử cung không thể di chuyển hoặc được di chuyển đến tử cung, có các phương pháp cơ bản để điều trị:
- Thuốc
- Phẫu thuật
- Theo dõi sự thoái triển tự nhiên của thai ngoài tử cung.
Không phải tất cả trường hợp mang thai ngoài tử cung đều phải phẫu thuật. Nếu được phát hiện sớm, khối thai chưa vỡ, kích thước nhỏ bác sĩ sẽ chỉ định tiêm thuốc giúp khối thai tự tiêu. Nếu thai có kích thước lớn (thường là trên 3cm) sẽ được phẫu thuật nội soi hoặc phẫu thuật mở. Việc chọn lựa phương pháp điều trị tùy thuộc vào từng trường hợp cụ thể. Thai phụ cần đi khám để được kiểm tra dưới sự theo dõi của bác sĩ.
Để tránh gặp phải thai ngoài tử cung, bạn nên khám sàng lọc trước khi mang thai. Điều này giúp bạn biết được tình trạng sức khỏe của mình, kịp thời điều trị và ngăn ngừa nguy cơ mắc các bệnh lý nếu có, bổ sung các dưỡng chất cần thiết, tạo điều kiện tốt nhất cho thai nhi phát triển ngay từ khi chuẩn bị mang thai, giúp xác định những yếu tố nguy cơ liên quan đến di truyền, nhất là trường hợp bố mẹ đang mắc phải các bệnh lý sản phụ khoa, bệnh mãn tính, đã từng mang thai hoặc sinh ra con mắc dị tật bẩm sinh.
Thai ngoài tử cung 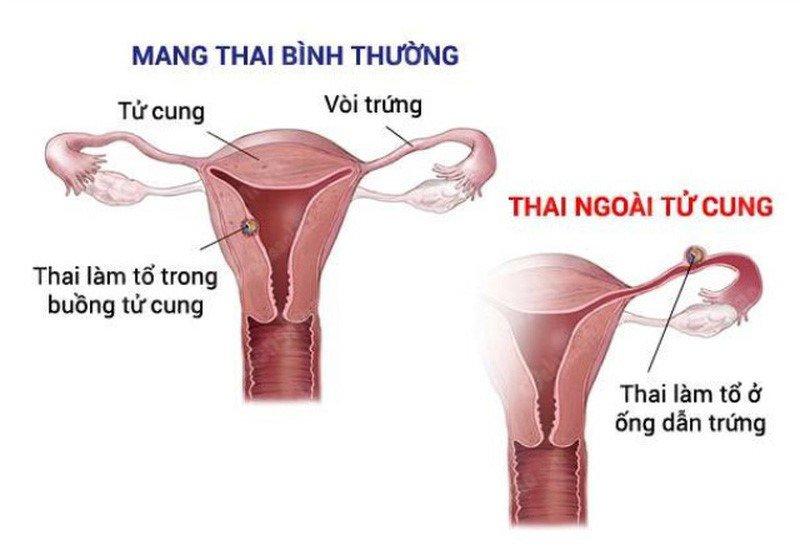
Thai ngoài tử cung -
Thai trứng
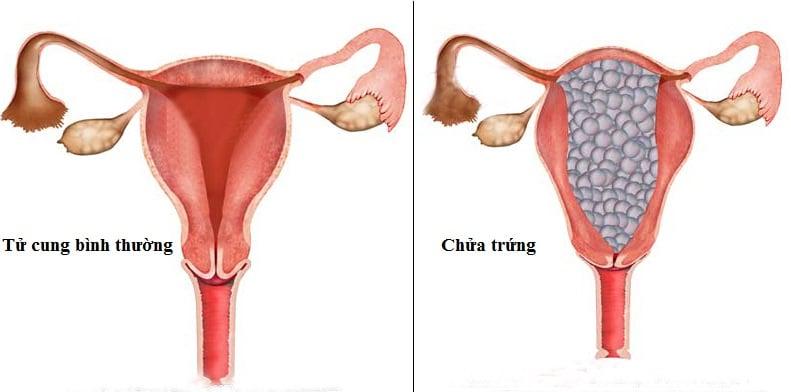
Chửa trứng là tình trạng bệnh lý của rau thai. Trong đó một phần hay toàn bộ bánh rau bị thoái hóa thành những túi dịch to nhỏ, dính vào nhau thành chùm giống như chùm nho chiếm toàn bộ diện tích tử cung lấn át sự phát triển của bào thai.
Chửa trứng chia làm 2 loại:
- Chửa trứng hoàn toàn: Không có tổ chức thai nhi. Các gai rau phình to, mạch máu lông rau biến mất, lớp tế bào nuôi tăng sinh mạnh.
- Chửa trứng bán phần: Có thai nhi hay 1 phần thai nhi. Phần lớn gai rau biến thành túi nước, còn 1 phần gai rau bình thường.
Chửa trứng cũng có thể được phân biệt dựa vào tính chất:
- Chửa trứng lành tính: Lớp hợp bào không bị phá vỡ, lớp đơn bào không ăn vào cơ tử cung.
- Chửa trứng ác tính (chửa trứng xâm nhập): Lớp hợp bào mỏng đi và có từng vùng bị phá vỡ. Lớp đơn bào ở trong xâm lấn ra ngoài tràn vào niêm mạc tử cung, ăn sâu vào lớp cơ tử cung, có khi ăn thủng lớp cơ tử cung gây chảy máu trong ổ bụng.
Cách điều trị chửa trứng:
Nạo hút thai trứng:
- Khi đã chẩn đoán xác định tiến hành nong nạo hoặc hút trứng càng sớm càng tốt.
- Truyền oxytocin co hồi tử cung trong và sau thủ thuật và kháng sinh phòng nhiễm khuẩn.
- Gửi giải phẫu bệnh lý tổ chức mô nạo.
- Theo dõi sau thủ thuật theo lịch Beta hCG và siêu âm theo lịch
- Nên tránh thai trong 2 năm
Phẫu thuật cắt tử cung dự phòng:
- Cắt tử cung toàn phần cả khối hoặc cắt tử cung toàn phần sau nạo hút trứng thường được áp dụng ở các phụ nữ không muốn có con nữa hoặc trên 40 tuổi và trường hợp chửa trứng xâm lấn làm thủng tử cung.
Theo dõi sau nạo trứng:
- Cần theo dõi toàn bộ thể trạng, các triệu chứng nghén, triệu chứng ra máu âm đạo, sự nhỏ lại của nang hoàng tuyến và sự co hồi tử cung.
- Sau nạo trứng cần theo dõi tiếp chỉ số Beta-HCG 1 tuần 1 lần cho đến khi chỉ số này trở về bình thường. Sau khi trở về bình thường - trong 2 năm tiếp theo cần theo dõi tiếp chỉ số này để đảm bảo thai trứng đã được loại bỏ hoàn toàn. Tần suất kiểm tra chỉ số Beta-HCG trong giai đoạn này như sau:
- 3 tháng đầu: 2 tuần xét nghiệm chỉ số Beta-HCG 1 lần.- 6 tháng tiếp theo: Mỗi tháng xét nghiệm chỉ số Beta-HCG 1 lần (nếu các kết quả trước đó đều âm tính).- Trong năm tiếp theo: Cứ 2 tháng định lượng Beta-HCG 1 lần (theo dõi liên tục trong vòng 2 năm)
- Siêu âm: tìm nhân di căn, theo dõi nang hoàng tuyến.
Thai trứng 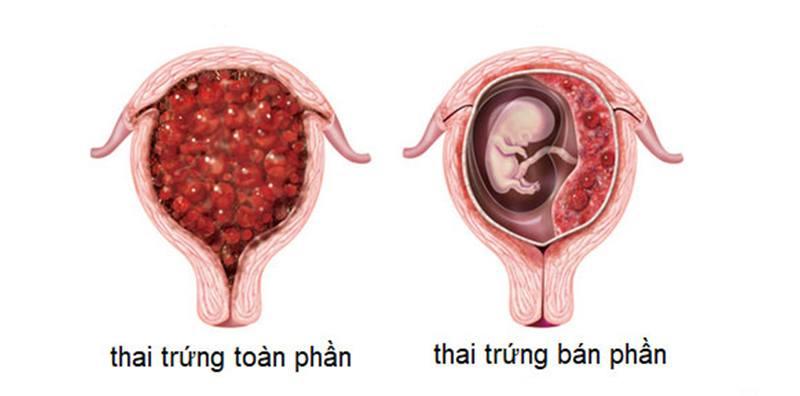
Thai trứng -
Hội chứng cao huyết áp thai kỳ
Tăng huyết áp thai kỳ, còn được gọi là tăng huyết áp do mang thai (PIH) là một bệnh lý thường xảy ra nhất trong thai kỳ. Tăng huyết áp khi mang thai ảnh hưởng đến khoảng 5-10% phụ nữ mang thai. Bệnh nếu không được phát hiện sớm, kiểm soát hoặc điều trị kịp thời sẽ nguy hiểm cho cả thai nhi và mẹ.
Định nghĩa tăng huyết áp trong thai kỳ dựa vào trị số huyết áp tâm thu (HATT) ≥ 140 mmHg và/hoặc huyết áp tâm trương (HATTr) ≥ 90 mmHg và phân loại thành mức độ nhẹ (140-159/90-109 mmHg) hoặc nặng (≥ 160/110 mmHg).
Tăng huyết áp thai kỳ gồm các thể lâm sàng sau:
- Tăng huyết áp mạn tính: xuất hiện trước thai kỳ hoặc trước tuần 20 của thai kỳ và tình trạng này kéo dài hơn 42 ngày sau khi sinh.
- Tăng huyết áp thai kỳ: xuất hiện sau tuần 20 của thai kỳ và thường hồi phục trong vòng 42 ngày sau sinh.
- Tiền sản giật: tăng huyết áp do thai với tiểu đạm ý nghĩa [> 0,3 g/24 giờ hoặc tỉ số albumin:creatinin niệu (ACR) ≥ 30 mg/mmol].
- Tăng huyết áp mạn tính cộng với tăng huyết áp thai kỳ kèm tiểu đạm
- Tăng huyết áp không phân loại được trước sinh: thuật ngữ này được sử dụng khi huyết áp được đo lần đầu sau tuần 20 của thai kỳ và tăng huyết áp được chẩn đoán xác định; bệnh nhân cần được đánh giá lại sau 42 ngày hậu sản.
Phòng ngừa tăng huyết áp và tiền sản giật
- Tiền sản giật là tình trạng rối loạn nguy hiểm thường gặp với phụ nữ mang thai sau tuần thứ 20, trong đó cao huyết áp thai kỳ là một trong những biểu hiện của bệnh này. Tiền sản giật có thể gây ra nhiều biến chứng nguy hiểm cho cả mẹ và bé như làm tăng nguy cơ sinh non hay sinh con thiếu cân.
- Phụ nữ có nguy cơ cao hoặc trung bình với tiền sản giật nên được tư vấn sử dụng aspirin 100-150 mg mỗi ngày từ tuần 12 đến đến tuần 36-37.
Nguy cơ cao tiền sản giật bao gồm bất kỳ yếu tố sau:
- Tăng huyết áp trong lần mang thai trước đây
- Bệnh thận mạn tính.
- Bệnh tự miễn như lupus ban đỏ hệ thống hoặc hội chứng kháng phospholipid
- Đái tháo đường type 1 hoặc type 2
- Tăng huyết áp mạn tính
Nguy cơ trung bình tiền sản giật gồm nhiều hơn một trong các yếu tố sau:
- Mang thai lần đầu
- Tuổi ≥ 40
- Khoảng cách giữa hai lần mang thai hơn 10 năm
- BMI ≥ 35 kg/m2 tại lần khám đầu tiên
- Tiền sử gia đình tiền sản giật
- Đa thai
Bổ sung canxi (1,5-2 g/ngày đường uống) được khuyến cáo phòng ngừa tiền sản giật ở phụ nữ với chế độ ăn nhập ít canxi (< 600 mg/ngày) tại lần khám tiền sản đầu tiên.
Vitamin C và E không giảm nguy cơ tiền sản giật; ngược lại, chúng thường liên quan với cân nặng lúc sinh < 2,5 kg và các kết cục nặng chu sinh.
Hội chứng cao huyết áp thai kỳ 
Hội chứng cao huyết áp thai kỳ -
Đái tháo đường thai kỳ
Bệnh đái tháo đường thai kỳ là tình trạng lượng đường trong máu cao hơn mức bình thường và xảy ra trong quá trình mang thai từ tuần thai 24 – 28. Đái tháo đường thai khi nếu không được phát hiện sớm sẽ ảnh hưởng đến cả mẹ và con. Vì vậy, khám thai định kỳ và kiểm tra đường huyết thường xuyên giúp mẹ bầu đảm bảo sức khỏe cho mẹ và con trong suốt thai kỳ.
Bình thường, tụy tạng có nhiệm vụ sản xuất ra insulin để điều hòa đường trong máu. Trong quá trình mang thai, các hormone của nhau thai làm rối loạn việc sản xuất insulin này. Tụy tạng cần phải sản xuất nhiều insulin hơn, có khi gấp 2 lần. Có xuất hiện hiện tượng đề kháng insulin.
Khi tụy tạng không đảm bảo sản xuất đủ lượng insulin cần thiết cho cơ thể thì đường máu sẽ tăng cao và dẫn đến tình trạng đái tháo đường thai kỳ. Trong đó, thừa cân, béo phì, mẹ bầu lớn tuổi khi mang thai (trên 35 tuổi), gia đình hay bản thân có tiền sử bị đái tháo đường,... là một trong những yếu tố nguy cơ dẫn đến bệnh đái tháo đường thai kỳ.Khi lượng insulin sản sinh không đủ sẽ dẫn đến đường trong máu tăng cao, gây ra nhiều biến chứng nguy hiểm cho cả mẹ và thai nhi trong suốt quá trình mang thai.
Ảnh hưởng của đái tháo đường thai kỳ đối với mẹ:
- Các biến chứng thai kỳ thường gặp như tiền sản giật, sản giật cao gấp 4 lần so với người bình thường, nhiễm trùng, băng huyết sau sinh,...
- Khó sinh: Đường trong máu của mẹ sẽ truyền sang bé, làm tuyến tụy của bé hoạt động nhiều hơn bình thường để sản xuất thêm insulin. Điều này dẫn đến phân thân trên của bé – vai phát triển nhanh trong thai kỳ. Một số trường hợp có thể gây gãy xương do vai rộng hoặc tổn thương não trong quá trình sinh nở.
- Sinh non, thai chết lưu, đa ối, vỡ ối gây nguy hiểm đến mẹ và bé.
- Các biến chứng thai kỳ thường gặp như tiền sản giật, sản giật cao gấp 4 lần so với người bình thường.
Ảnh hưởng của đái tháo đường thai kỳ đối với thai nhi:
Bệnh đái tháo đường thai kỳ nếu không được phát hiện và kiểm soát tốt có thể gây ảnh hưởng nghiêm trọng tới sức khỏe mẹ bầu và thai nhi:
- Hội chứng hạ đường huyết ở trẻ sơ sinh: Sau sinh, tuyến tụy của bé vẫn tiếp tục sản xuất tiếp insulin để đáp ứng lượng đường dư thừa trước đây. Do đó, lượng đường trong máu của bé sẽ xuống thấp gây nên tình trạng hạ đường huyết. Một số trường hợp gây ra tình trạng co giật dẫn đến hôn về và tổn thương não nếu bé không được kiểm tra và phát hiện kịp thời.
- Thai nhi có nguy cơ dị tật hoặc tử vong, chậm phát triển, thai to, giảm sự trưởng thành của phổi
- Béo phì: Nếu mẹ bị thừa cân và đái tháo đường trước khi mang thai, em bé sinh ra có nguy cơ thừa cân gấp 3,5 lần so với những bé khác.
- Hội chứng suy hô hấp ở trẻ sơ sinh: Hội chúng suy hô hấp xảy ra vì em bé có thể bị sinh non khi phổi chưa phát triển đầy đủ.
- Thai nhi có nguy cơ bị các dị tật bẩm sinh ở hệ tiết niệu, hệ thần kinh, tim mạch,...
- Bé cũng dễ bị vàng da trong 28 ngày đầu sau sinh
Cách phòng tránh đái tháo đường thai kỳ:
Cho đến nay vẫn chưa tìm ra được nguyên nhân chính gây ra đái tháo đường thai kỳ. Một số nguyên nhân như mẹ tăng cân nhiều, thay đổi hormone thai kỳ được cho là có liên quan đến chứng bệnh này. Để hạn chế tối đa nguy cơ bị đái tháo đường thai kỳ, bà bầu có thể phòng ngừa bằng cách cải thiện chế độ ăn uống, luyện tập cũng như có kế hoạch chuẩn bị trước khi mang thai.
Đái tháo đường thai kỳ 
Đái tháo đường thai kỳ -
Sinh non, doạ sinh non
Sinh non là cuộc chuyển dạ từ tuần 22 đến tuần thứ 37 của thai kỳ. Trẻ sinh thiếu tháng có tỷ lệ tử vong và mắc bệnh cao hơn trẻ sinh đủ tháng. Vì vậy, dự phòng và điều trị đẻ non - dọa đẻ non là một vấn đề cần được quan tâm.
Đa số các trường hợp sinh non đều không rõ nguyên nhân. Một số nguyên nhân chính có thể gây sinh non như vỡ ối non, đa thai, đa ối, thai dị dạng; các bệnh lý ở mẹ như cao huyết áp, viêm đài bể thận, viêm ruột thừa, tử cung dị dạng, ăn uống kém dinh dưỡng, hút thuốc lá, uống rượu bia, lao động quá sức; nguyên nhân từ nhau thai như nhau tiền đạo, nhau bong non, thiểu năng nhau.
Hậu quả của việc sinh non trên trẻ sơ sinh:
- Trẻ bị nhẹ cân.
- Phổi trẻ chưa hoàn thiện nên dễ bị suy hô hấp và tử vong. Nếu sống được trẻ cũng dễ mắc các bệnh đường hô hấp về sau như viêm phổi, viêm phế quản...
- Trẻ dễ mắc các khuyết tật bẩm sinh như tim bẩm sinh, mù, điếc, câm...Ngoài ra, khi lớn lên trẻ thường bị những di chứng thần kinh rõ rệt hoặc tiềm tàng, từ đó trở thành gánh nặng về tâm lý và tài chính cho gia đình.
Dự phòng sinh non bằng cách nào?
- Chế độ dinh dưỡng hợp lý, đảm bảo khẩu phần ăn cân bằng và đầy đủ.
- Cần tránh sự luyện tập quá sức trong lúc mang thai, nhất là ở những thai phụ có nguy cơ cao.
- Không nên hút thuốc lá, uống rượu bia hay sử dụng các chất kích thích khác.
- Cần kiêng giao hợp vì cơn gò tử cung thường xuất hiện sau khoái cảm.
- Cần phải đến khám ngay tại các cơ sở y tế khi có dấu hiệu chuyển dạ sinh non
- Nếu có khí hư âm đạo - có thể là nguyên nhân của sanh non và vỡ ối sớm cần phải khám và điều trị thích hợp.

Sinh non, doạ sinh non 
Sinh non, doạ sinh non -
Nhau bong non
Nhau bong non là một cấp cứu sản khoa, diễn tiến bệnh rất nhanh gây tử vong mẹ và con. Đây là trạng thái bánh nhau bong sớm một phần hay hoàn toàn trước khi thai được sinh ra ngoài. Nhau thai một khi đã bong ra khỏi thành tử cung có nghĩa là dòng máu nuôi dưỡng thai nhi cũng bị cắt đứt, lúc này cần đưa thai ra ngoài ngay. Triệu chứng nhau bong non thường gặp bao gồm: đau bụng đột ngột, dữ dội, bụng cứng như gỗ, ra máu âm đạo loãng, sẫm màu, mẹ có thể choáng, tim thai bất thường. Bất cứ tác nhân nào phá vỡ các mạch máu của bánh rau bám vào thành tử cung đều là nguyên nhân nhau bong non. Biến chứng nhau bong non bao gồm: choáng do mất máu, chảy máu do giảm sinh sợi huyết, suy thận cấp, sinh non, tử vong mẹ và con.
Tỷ lệ mắc bệnh nhau bong non trong thai kỳ khoảng từ 0,6-1%. Nhau bong non là nguyên nhân của 10-15% trường hợp tử vong con trong 3 tháng cuối thai kỳ. Nhau bong non được chia làm các mức độ từ nhẹ đến nặng, tùy thuộc vào mức độ nặng của biểu hiện trên lâm sàng ở cả mẹ và con.
Nguyên nhân nhau bong non chưa được biết chính xác. Bất cứ nguyên nhân nào làm vỡ mạch máu bánh nhau bám vào thành tử cung đều có thể dẫn đến nhau bong non. Khi các mạch máu bị đứt, máu chảy tạo thành huyết khối giữa bánh nhau và thành tử cung, gây bóc tách bánh nhau, tạo ra nhiều tổn thương do thiếu máu ở tử cung. Khối máu tụ lớn dần lên thì bánh nhau cũng được tách khỏi thành tử cung nhiều hơn. Khối máu tụ có thể nặng từ 500-1500 gram. Trong các trường hợp nặng, tổn thương có thể lan tỏa tới các cơ quan khác như vòi trứng, buồng trứng, thận, gan, tụy,…
Bệnh lý, chấn thương từ bên ngoài, bất thường về bánh nhau, tiếp xúc với các hóa chất độc hại trong khi mang thai, nước ối vỡ nhanh đều có thể là nguyên nhân nhau bong non. Một số trường hợp gây nhau bong non như:- Chấn thương bụng: thường do tai nạn xe máy, hoặc bị ngã, tai nạn sinh hoạt, tai nạn lao động, hay bị đánh trực tiếp lên bụng.
- Một vài thủ thuật xâm lấn trong sản phụ khoa gây chảy máu bánh nhau, hình thành khối máu tụ sau nhau gây nhau bong sớm trước khi chuyển dạ.
Phòng ngừa bệnh Nhau bong non:
Các nhân viên y tế và bệnh nhân cần có các cách phòng ngừa làm giảm tỷ lệ mắc bệnh nhau bong non cũng như giảm nhẹ biến chứng của nó:- Truyền thông giáo dục sức khỏe sinh sản cho tất cả phụ nữ trong độ tuổi sinh sản, đặc biệt là những đối tượng có ý muốn có thai.
- Tổ chức khám và quản lý thai nghén tốt ở các tuyến y tế cơ sở.
- Chuyển lên các tuyến chuyên khoa khi phát hiện các trường hợp thai nghén nguy cơ cao hoặc những yếu tố thuận lợi dẫn đến nhau bong non.
- Chẩn đoán sớm và chính xác bệnh lý nhau bong non kèm mức độ nặng của bệnh để có thái độ xử trí đúng và kịp thời.
- Điều trị tốt các bệnh lý toàn thân trước khi mang thai như đái tháo đường, tăng huyết áp.
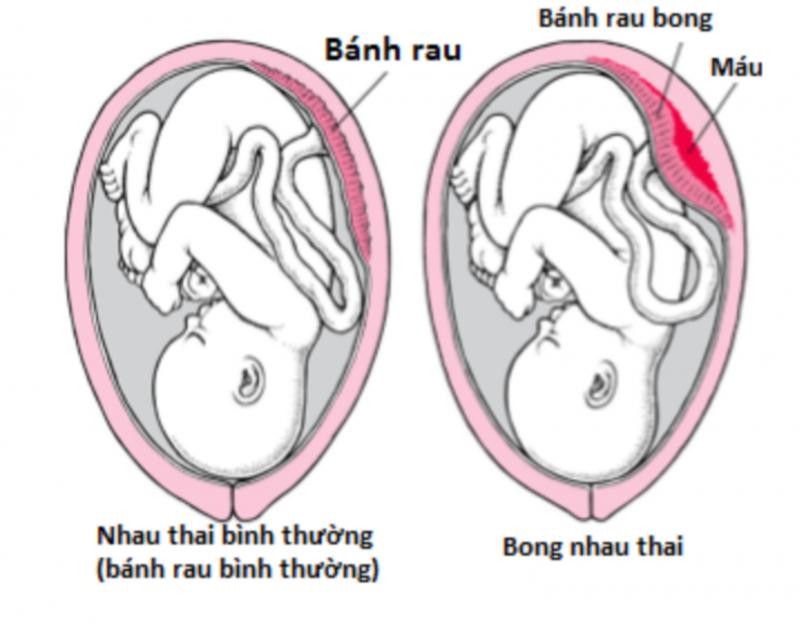
Nhau bong non 
Nhau bong non -
Đa ối
Như đã nói ở phần trên, thông thường, thai nhi sẽ nuốt nước ối thải qua cơ thể giống như cơ chế đi tiểu. Đây là cách em bé kiểm soát lượng nước ối quanh mình. Nhưng khi em bé không nuốt nước ối, lượng ối xung quanh có thể tăng nhanh chóng. Và khi lượng ối vượt qua mức 2 lít được gọi là đa ối. Với những trường hợp đa ối nghiêm trọng, lượng ối có thể tới 3 lít, nhiều gấp 3 lần so với chỉ số bình thường.
Đa ối thường gây nên các biểu hiện thai nghén như: khó tiêu, ợ nóng, táo bón, phù chân, tĩnh mạch giãn.
Đa ối có thể do nhiều nguyên nhân như bệnh lý của màng ối, của bánh nhau dây rốn, phù nhau thai, thai nhi to, do bệnh lý của mẹ như đái tháo đường, .. hoặc vô căn.
- Các nguyên nhân ở mẹ có thể do: Người mẹ mắc bệnh đái tháo đường (thường gặp), người mẹ mang song thai hoặc đa thai, kháng thể kháng Rh và các bệnh tán huyết thứ phát do kháng thể bất thường có thể gây tình trạng thiếu máu thai nhi trầm trọng hoặc phù thai nhi có liên quan đến tình trạng đa ối.
- Khác thường ở bào thai: Bé sẽ ngừng quá trình uống nước ối - đi tiểu, dẫn tới hiện tượng thừa nước ối. Tình trạng này bao gồm những dị tật ở bào thai như hở hàm ếch, hẹp môn vị...
- Các yếu tố khác làm gia tăng tình trạng đa ối là: thiếu máu ở bào thai; nhiễm trùng bào thai, bất đồng nhóm máu giữa mẹ và bé...
Điều trị
- Có thể rút bớt nước ối (amnioreduction):
Vì đa ối làm tăng nguy cơ tử vong của thai nhi, nên theo dõi thai trước khi sinh bắt đầu sớm từ 32 tuần (đặc biệt nếu AFI ≥ 30 cm) và nên bao gồm test không căng thẳng ít nhất một lần/tuần. Tuy nhiên, giám sát như vậy đã không được chứng minh để làm giảm tỷ lệ tử vong của thai. Sinh con lúc khoảng 39 tuần được lên kế hoạch. Cách thức đẻ nên dựa trên chỉ dẫn sản khoa thông thường (ví dụ, phần ngôi).
Giảm thể tích nước ối (ví dụ bằng cách rút nước ối) hoặc giảm sản xuất ối nên được xem xét chỉ khi chuyển dạ đẻ non xảy ra hoặc nếu đa ối gây triệu chứng nặng; tuy nhiên, không có bằng chứng nào cho thấy cách tiếp cận này cải thiện kết quả. Ngoài ra, không có sự đồng thuận về khối lượng và tốc độ rút dịch, mặc dù việc loại bỏ khoảng 1 L trong 20 phút được khuyến cáo.
Những rối loạn có thể góp phần gây ra chứng đa ối (ví dụ như tiểu đường ở người mẹ) cần được kiểm soát.
Đa ối 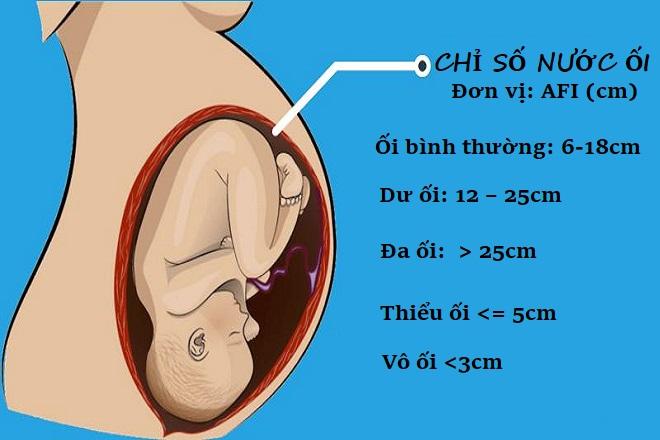
Đa ối -
Thiếu ối
Nước ối là dung dịch bao quanh thai nhi, đóng vai trò như một môi trường chất lỏng giúp bảo vệ thai nhi khỏi những va đập, sang chấn, nhiễm trùng; đồng thời nó cũng chứa nguồn dinh dưỡng phong phú cần thiết cho thai nhi. Nước ối trong là dấu hiệu thai nhi phát triển ổn định và tử cung người mẹ khỏe mạnh.
Trong điều kiện bình thường, thể tích nước ối ở từng giai đoạn thai kỳ như sau:
- Khi thai được 10 tuần: Khoảng 30ml;
- Khi thai được 34-36 tuần: kKhoảng 1000ml;
- Khi thai được 40 tuần: Giảm còn 800ml.
Việc thiếu nước ối ở phụ nữ mang thai sẽ không có nhiều biểu hiện rõ rệt, vì vậy bác sĩ thường căn cứ vào kết quả siêu âm để chẩn đoán tình trạng nước ối. Trong siêu âm có một chỉ số bắt buộc phải đo là chỉ số AFI hay chỉ số ối. Chỉ số ối trung bình đối với thai từ 16-41 tuần tuổi là 12-16.
Bà bầu bị thiếu ối nặng phải làm sao?
Bà bầu bị thiếu ối nặng cuối thai kỳ cần nhập viện điều trị ngay.
Tùy vào tình trạng cũng như mức độ thiếu ối trong từng giai đoạn thai kỳ, bác sĩ sẽ có những chỉ định và tư vấn khác nhau.
Trong 3 tháng đầu và 3 tháng giữa của thai kỳ:
- Cần xác định rõ nguyên nhân thiếu ối là ở mẹ hay thai nhi. Nếu là từ mẹ thì cần chấm dứt thai kỳ để điều trị triệt để các bệnh lý đi kèm ở sản phụ; nếu là từ thai nhi, nhất là bệnh lý bất sản hệ niệu đi kèm dị tật bẩm sinh mức độ nặng và nguy cơ cao thì có thể chấm dứt thai kỳ.
Trong 3 tháng cuối của thai kỳ:
- Mẹ bầu cần nằm nghỉ, uống nhiều nước, đảm bảo mỗi ngày uống từ 2.5 - 3 lít nước hoặc nếu cần thiết có thể đến bệnh viện để truyền dịch nhằm mục đích làm tăng lưu lượng máu đến tử cung. Thai phụ cũng cần đo chỉ số ối từ 1-2 lần/tuần cho tới lúc sinh để theo dõi sát sao diễn biến của thể tích nước ối và có biện pháp can thiệp đúng lúc. Nếu mẹ bầu bị thiếu ối hoặc có kết quả xét nghiệm sức khỏe thai không đảm bảo khi thai nhi đã được trên 37 tuần tuổi thì có thể được chỉ định sinh mổ lấy thai.
- Để phòng ngừa thiếu nước ối khi mang thai, mẹ bầu cần uống đủ nước mỗi ngày, có thể là nước khoáng, nước đun sôi hoặc nước ép trái cây, sữa,... bởi việc làm này giúp thúc đẩy tuần hoàn máu, tăng lưu lượng nước ối. Ngoài ra một điều rất quan trọng không thể thiếu khác là thai phụ cần khám sức khỏe thai kỳ thường xuyên để phát hiện sớm nhất dấu hiệu thiếu nước ối và các bất thường khác để can thiệp kịp thời.
Thiếu ối 
Thiếu ối -
Tiền sản giật
Tiền sản giật là một hội chứng bệnh lý thai nghén toàn thân do thai nghén gây ra trong 3 tháng cuối của thai kỳ (từ tuần thứ 20) với 3 triệu chứng: Tăng huyết áp, protein niệu và phù.
Tiền sản giật là giai đoạn xảy ra trước khi lên cơn sản giật. Giai đoạn sản giật có thể kéo dài vài giờ, vài ngày, vài tuần hoặc chỉ thoáng qua tùy mức độ nặng nhẹ của bệnh.
Tiền sản giật dễ xảy ra khi có các yếu tố thuận lợi, bao gồm:
- Đa thai đa ối.
- Mẹ sinh con khi trên 35 tuổi, dưới 18 tuổi hoặc mẹ hút thuốc lá.
- Mang thai vào mùa lạnh ẩm.
- Chửa trứng, biểu hiện tiền sản giật thường biểu hiện sớm.
- Thai nghén ở phụ nữ đái tháo đường, tăng huyết áp mạn tính, béo phì.
- Tiền sử có tiền sản giật - sản giật ở lần mang thai trước.
Cho đến nay, người ta vẫn chưa hiểu rõ nguyên nhân sinh bệnh của tiền sản giật. Tuy nhiên, có một số yếu tố sau đây có thể góp phần dẫn đến sự xuất hiện tiền sản giật:
- Thai phụ bị một số chứng rối loạn như máu khó đông, có tiền sử mắc bệnh tiểu đường, bệnh thận, hoặc bệnh tự miễn như lupus (lở ngoài da) trước đó.
- Có người thân trong nhà như bà, mẹ, cô, dì hay chị em ruột,... bị tiền sản giật.
- Bị béo phì, thừa cân trong thai kỳ.
- Phản xạ trong căng tử cung trong đa thai, thai to.
- Thiếu máu cục bộ tử cung - nhau.
Dự phòng tiền sản giật:
- Đăng ký quản lý thai nghén là khâu cơ bản nhất trong dự phòng tiền sản giật. Bác sĩ sẽ chẩn đoán tiền sản giật bằng cách kiểm tra huyết áp và xét nghiệm protein trong nước tiểu mỗi lần khám thai.
- Đảm bảo chế độ ăn đầy đủ dinh dưỡng (đặc biệt protein), bổ sung canxi, ăn nhạt.
- Giữ ấm.
- Phát hiện sớm, điều trị kịp thời những sản phụ có nguy cơ cao để ngăn xảy ra sản giật.
- Chăm sóc liên tục trong thời kỳ thai sản.
- Xét nghiệm sàng lọc tiền sản giật khi thai 12 – 14 tuần để dùng thuốc dự phòng khi kết quả nguy cơ cao.
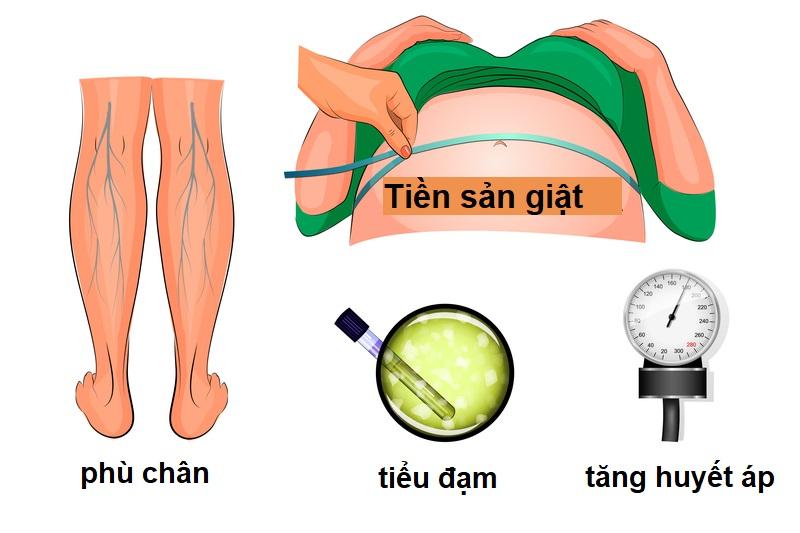
Tiền sản giật 
Tiền sản giật